Aller chez le docteur, c'est mon droit !
Les décodeurs du parrainage : Épisode 8
Pouvoir aller chez le docteur et bénéficier des soins basiques de santé est un droit pour tous. Cependant, chaque année, 17 millions de personnes meurent de maladies infectieuses qui peuvent être soignées et 97% de ces décès se trouvent dans des pays en développement (source : OMS). À une époque où prendre rendez-vous chez le médecin peut se faire en quelques clics, dans d’autres régions du monde, l’accès à la santé est tout simplement impossible. Les enfants, plus vulnérables face aux maladies et aux complications de santé, sont les premières victimes de cette disparité. Même si aujourd’hui des actions sont mises en place pour favoriser l’accès aux soins à travers le monde, il reste encore beaucoup à faire.
Quelles sont les causes qui expliquent le manque d’accès aux soins de santé, notamment en Afrique, Asie du Sud et Amérique du Sud ? Quels sont les risques encourus par ces enfants non soignés ? Quelles solutions peuvent être mises en place concrètement ? Et qu’en pensent les enfants ?
Direction Madagascar, Haïti, la Bolivie, l’Éthiopie, l’Inde ou encore le Sénégal, pour découvrir quelles sont les actions qui peuvent sauver la vie de millions d’enfants !
Pourquoi ce n'est pas si simple ?
Toutes les cinq secondes, un enfant de moins de cinq ans meurt et plus de 80% de ces décès surviennent en Afrique Subsaharienne et en Asie centrale, selon l’OMS. L’ONU estime que près de 5,6 millions de ces décès proviennent de maladies qui pourraient être évitées.
Dès leur naissance, les enfants sont particulièrement exposés aux risques de maladies mal soignées. Les causes de ce manque d’accès aux soins de base sont malheureusement nombreuses. On fait le point.
La pauvreté des familles et coût élevé des soins
Les frais médicaux nécessaires pour la consultation, l’achat de médicaments ou de matériels représentent un coût important pour les familles. Par exemple, au Cambodge, le coût financier des soins de santé est à la charge du patient et les traitements représentent parfois plusieurs mois de revenus, de 148 dollars par mois et par habitant, d’après la Banque mondiale. Dans ce contexte, les familles les plus démunies font le choix d’assurer un repas à toute la famille plutôt que de consulter un docteur.

Rado, 28 ans, avec ses enfants Ali, 5 ans, et ses jumelles d’un an Jemila et Amina, chez elle, dans le district de Fentale, en Ethiopie, une zone particulièrement affectée par la sècheresse et éloignée des centres de santé.
Éloignement des centres de santé
Il s’agit de l’une des principales causes du manque d’accès aux soins de santé. Dans certains pays, la distance entre les communautés et le centre de soin le plus proche nécessite de nombreuses heures de marche ou, voire plusieurs heures de transport. À titre d’exemple, en Afrique subsaharienne, plus de 287 millions de personnes vivent à plus de deux heures de transport de l’hôpital le plus proche. Pour ne pas perdre une journée de travail ou payer des frais de transport, les familles préfèrent ne pas se déplacer pour aller se soigner.
Pénurie de médecins et de personnels qualifiés
Manque de professionnels de santé formés, fort absentéisme du personnel… Avec près d’un quart des malades à l’échelle mondiale, l’Afrique concentre seulement 3 % du total des soignants.
Sur le continent, ce sont 37 pays qui souffrent d’une grave pénurie de personnel de santé, accentuée par une fuite des cerveaux, les travailleurs préférant des opportunités mieux rémunérées dans les pays plus riches. Cette pénurie s’explique également par des capacités de formation insuffisantes. Les personnels soignants ne sont pas suffisamment préparés pour répondre aux défis comme la mortalité infantile, les maladies infectieuses ou non transmissibles.
BON À SAVOIR : Selon l’Organisation Mondiale de la Santé (OMS), en 2023 en France, nous disposons en moyenne d’1 médecin pour 300 habitants alors qu’en Éthiopie il y a en moyenne un médecin pour 10 000 habitants.
Manque d'infrastructures, de matériels et de médicaments
Hôpitaux, centres de soins, cases de santé, etc. Le manque d’infrastructures et de matériels médicaux adaptés est un réel défi dans les régions que nous soutenons. Alors que l’Organisation Mondiale de la Santé (OMS) préconise une proportion 30 lits d’hôpital pour 10 000 habitants, l’Afrique subsaharienne n’en compte que 10. Au Brésil, 60 % des hôpitaux se trouvent dans le sud du pays, renforçant les inégalités pour les populations plus enclavées, et les minorités au nord.
En plus d’un manque d’infrastructures, s’ajoutent les longues files d’attente pour voir un médecin, l’insuffisance de médicaments et l’obsolescence, voir l’inexistence, de moyens techniques ou des outils de diagnostic pouvant améliorer la prise en charge des patients comme des électrocardiographes ou des échographes.

Examen médical d’un enfant dans la région de Ziguinchor, au Sénégal, effectué au centre du village.
Faible investissement financier de la part des gouvernements
Les questions de financement du système de santé demeurent un élément crucial pour garantir l’accès aux soins aux populations les plus démunies. En Afrique, par exemple, les services de santé publique restent trop faiblement financés par les gouvernements : les dépenses de santé par habitant sont entre 8 à 129 dollars contre 4 000 dollars dans les pays à revenu élevé. De même, la grande majorité des pays africains n’a toujours pas atteint les objectifs fixés dans la Déclaration d’Abuja de 2001, dans laquelle les gouvernements devaient allouer 15 % de leur budget à la santé. Faute d’une stratégie cohérente et globale, certaines campagnes de santé s’avèrent inefficaces, comme le dépistage de maladie ou l’accès aux vaccins. Au Cambodge, moins de 1 % des enfants ont reçu tous les vaccins disponibles et près d’un sur cinq n’a reçu aucun vaccin. En Haïti, 15 % des enfants n’ont reçu aucun vaccin et 17 % une seule injection. La faiblesse des dépenses publiques produit un système de santé inéquitable permettant l’accès aux soins uniquement à ceux qui sont en mesure de payer.
Pas de système de sécurité sociale ou de mutuelle
En corrélation avec le manque de moyens des familles et des gouvernements, peu de pays comptent une prise en charge totale des frais médicaux. Dans certains pays d’Amérique latine, comme le Mexique, seules les personnes ayant un travail sont couvertes par un système de sécurité sociale. Selon l’Association internationale de sécurité sociale, en Afrique, 90% des 345 régimes de protection sociale qui existent sont contributifs (forme d’impôt sur les revenus). Or, le marché du travail informel en Afrique, comme en Amérique latine, occupe une place prédominante, faisant obstacle au développement de programmes de sécurité sociale contributifs. Ce faible taux de couverture empêche ces régions de bénéficier des retombées positives sur le développement socio-économique, la croissance et la stabilité politique.
La méconnaissance de certaines maladies et de leurs symptômes
Un autre facteur de la disparité d’accès aux soins est le manque de campagnes d’information des gouvernements sur les symptômes d’une maladie nécessitant des soins immédiats. Par exemple, au Sénégal, 10% de la population est atteinte de l’hépatite B, pourtant peu sont diagnostiqués à cause du manque de connaissance de la maladie : il n’y a pas de mot local pour la nommer et elle se confond avec d’autres infections comme le paludisme ou la fièvre jaune. De plus, les structures comme le planning familial n’existent pas et l’accès aux informations sur la santé, notamment sur les infections sexuellement transmissibles, est limité, voire inexistant.
Le manque d’éducation freine l’accès aux soins
Dans l’équation d’accès aux soins, l’éducation des personnes est un facteur non négligeable. Une personne analphabète aura beaucoup plus de difficultés à reconnaitre et/ou expliquer ses symptômes, se renseigner pour prendre un rendez-vous médical, remplir un formulaire de soins, comprendre et suivre correctement une ordonnance, une posologie, respecter la date de péremption d’un médicament, etc. Dans ces conditions, nombre de personnes se découragent et ne se soignent pas, ce qui creuse davantage les inégalités d’accès aux soins.
Barrières culturelles, sociales et humaines
Au Cambodge, le manque de confiance envers les professionnels de santé et des intermédiaires tels que les assureurs renforcent la difficulté d’accès aux médecins pour les populations à faibles revenus. La stigmatisation de certaines maladies est également un obstacle aux soins : les patients vont d’abord chercher des remèdes naturels plutôt que rechercher des traitements plus invasifs dans un centre médical et le risque d’être mal considérés, voire exclus par leurs pairs.
L’inégalité hommes / femmes impacte également l’accès aux soins de ces dernières, en particulier en milieu rural où la progression d’une maladie d’une femme dépend de son système de soutien, c'est-à-dire de son mari ou d’autres membres masculins de sa famille.
Paroles d'experts
Les conséquences sanitaires, économiques ou sociales de ne pas pouvoir aller chez le médecin peuvent être dramatiques pour les enfants.
Tour d’horizon avec les professionnels de santé et les équipes sur le terrain, qui ont répondu à toutes les questions de l’équipe et des parrains.
Aggravation de l’état de santé, développement d’une maladie chronique, voire d’un handicap
Les maladies non prises en charge à temps peuvent avoir des répercussions sur le reste de la vie de l’enfant.
Une plaie qui n’est pas traitée peut s’infecter, mal cicatriser et conduire et des infections bactériennes et des infections généralisées. Une otite mal soignée peut avoir des conséquences plus ou moins importantes sur l’audition.
Question de Dina de Sauveterre (Tarn-et-Garonne)
Chaque année (ou presque) à la rentrée, c’est direction dentiste et ophtalmologiste pour mes 3 enfants, J’imagine qu’il n’y a pas autant de facilité en Bolivie, par exemple, où je marraine Anna-Lucia, 12 ans et demi ?
Effectivement, le suivi de la vision et de l’état des dents est primordial. Nous avons rencontré le Docteur Freddy ATANACIO, dentiste généraliste au centre de santé AIDA (Soins intégrés et différenciés pour les adolescents) en Bolivie qui fait le point sur les conséquences d’un manque de soins dentaires.
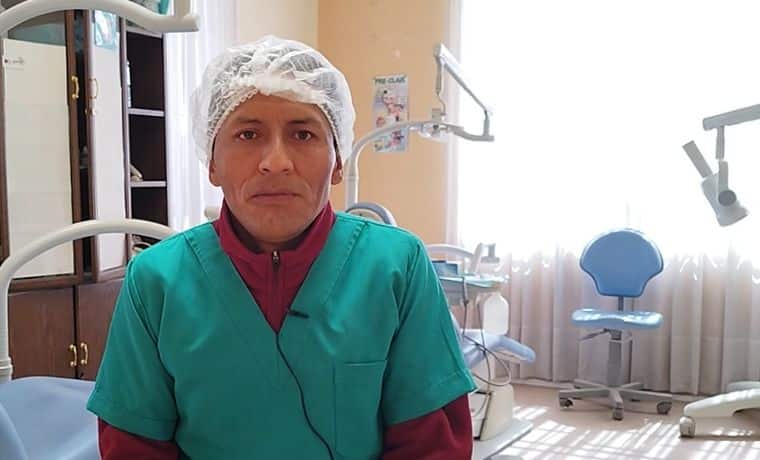
La perte prématurée des dents entraine des problèmes à long terme, tels que des douleurs d’estomac, des infections, des gonflements et d’autres pathologies de l’estomac parce que les carries progressent.
Le Dr Atanacio ajoute que la perte d’une ou de plusieurs dents n’est pas quelque chose de facile à vivre psychologiquement pour l’enfant
[cela] entraine des problèmes d’apparence faciale qui est perdue… Nous expliquons aux enfants, que, lorsque nous voyons des personnes âgées qui ont perdu leurs dents, leur mâchoire commence à devenir plus prononcée, le visage commence à se resserrer, etc. Se faire arracher une dent affecte également les jeunes sur le plan psychologique parce qu’ils ne peuvent pas sourire sans une dent… .
Les conséquences peuvent être également d’ordre social lorsque l’élocution est affectée.
L’enfant peut ne pas bien prononcer s’il n’a pas de dentition complète, surtout les dents de devant.
L’enfant risque alors de mal se faire comprendre, il (elle) peut être exclu(e) et perdre confiance en lui(elle).
Des maladies infantiles aggravées par les conditions de vie précaires
Dans les régions dans lesquelles nous travaillons, le manque d’accès à la nourriture ou à l’eau potable sont des facteurs aggravants de certaines maladies. La varicelle, qui est l’une des maladies infantiles* les plus courantes, peut ainsi avoir des complications importantes chez les enfants qui ont un système immunitaire affaibli ou qui souffrent de malnutrition.
BON À SAVOIR : les maladies infantiles les plus répandues auprès des enfants de moins de 10 ans : La varicelle, la rougeole, les oreillons, la rubéole, la coqueluche, les maladies diarrhéiques, la pneumonie sont les plus courantes. Nous répertorions également la poliomyélite, la tuberculose, l’hépatite B, le tétanos ou encore la diphtérie, dont la propagation peut être freinée par la vaccination.
Des épidémies plus fréquentes
Une épidémie correspond à la propagation rapide d'une maladie à un grand nombre de personnes. Un enfant malade non soigné peut contaminer les membres de sa famille, ses camarades de classe, ses professeurs, etc.
En 2020 à Madagascar, à cause des conditions climatiques et le manque de soins, plusieurs épidémies comme la grippe tropicale, la rougeole et le paludisme se sont ainsi propagées.
Contamination plus forte au VIH
En 2020, 120 000 enfants et adolescents sont décédés de causes liées au sida, soit un enfant toutes les cinq minutes. Seulement 54 % des enfants infectés par le VIH bénéficiaient d’un traitement antirétroviral, les autres ne sont pour la plupart pas dépistés et nous savons que des enfants n’ayant pas accès au dépistage ne sont pas soignés. Le manque, voire l’absence de suivi médical pour les diverses raisons expliquées précédemment, entraine une contamination plus forte au VIH. Il faut savoir qu’en Afrique, le taux d’infection du VIH est cinq fois supérieur à celui de l’Europe.
Les dangers de l’automédication
L’analphabétisme ou encore l’éloignement des centres de soin conduit parfois les parents à se renseigner sur Internet (lorsqu’ils en ont l’accès) et à pratiquer l’automédication. Lorsque plus aucun remède ne fonctionne, ils finissent par emmener leur enfant chez le docteur, mais il est parfois déjà trop tard.
Patricia Teresa Martinez Valdez, médecin au centre de santé “sept de marzo”, en Bolivie, nous précise:
Cette automédication conduit à devenir résistant à certains médicaments du traitement qu’il [l’enfant] va recevoir lorsqu’il est emmené au centre de santé ». Au-delà de l’accoutumance, les risques d’empoisonnement, d’allergies et d’aggravation de l’état général sont une réalité en cas de mésusage d’un médicament (contre-indiqué pour les enfants par exemple) ou un surdosage médicamenteux.
Explosion du taux de mortalité infantile
La mortalité infantile est la conséquence la plus dramatique d’un manque d’accès au soin. Pour toutes les raisons mentionnées précédemment, des maladies, parfois bénignes, ne sont pas prises à temps, peuvent s’avérer mortelles pour les enfants. C’est le cas de fortes diarrhées pour un nourrisson qui peuvent lui être fatales si l’enfant ne peut être réhydraté. Selon l’Unicef, en Afrique subsaharienne, le risque de décès infantile est le plus élevé au monde, 15 fois plus élevé que le risque pour les enfants d’Europe et d’Amérique du Nord.
La mortalité infantile, de quoi parle-t-on ?
Selon le Groupe interinstitutions des Nations Unies pour l’estimation de la mortalité infantile (UNICEF, OMS, Banque mondiale et Division de la population du Département des affaires économiques et sociales des Nations Unies), le taux de mortalité infantile indique le nombre de décès d’enfants de moins de 5 ans pour 1 000 naissances vivantes. En 2021, selon ce même Groupe, l’Éthiopie a un taux de mortalité infantile de 47 pour mille ; Haïti : 59 pour mille et Madagascar, 66 pour mille. À titre de comparaison, le taux de mortalité infantile en France est de 4 pour mille.
Risques de déscolarisation
Question de Lara, 11 ans de Lyon (Rhône)
Des fois, quand je suis malade, je ne vais pas à l’école et je vais voir un médecin. Mais si ce n’est pas possible de se soigner, comment font les enfants pour aller à l’école et voir leurs copains ?
C’est exact, le décrochage scolaire, voire l’abandon scolaire, sont des conséquences auxquelles on ne pense pas forcément.
Dans les pays en développement, environ 500 millions de jours d’école sont perdus chaque année à cause des maladies. Les enfants malades n’allant pas à l’école ne rattrapent pas les jours d’absence, ce qui peut les mettre en difficulté pour reprendre le fil des cours et les démotiver à poursuivre.
Freddy ATANACIO, dentiste en Bolivie, précise :
Lorsqu’il [enfant ou adolescent] souffre d’une affection de la cavité buccale… il y a des douleurs dans la tête et un malaise général… l’enfant se désintéresse alors des cours.
Le manque d’accompagnement en santé sexuelle est également un facteur de déscolarisation des filles. Maimouna Sissokko, spécialiste en communication pour le changement social et de comportements au niveau communautaire au Sénégal et qui travaille avec ChildFund Sénégal, nous explique :
45,12 % des filles ne vont pas à l’école pendant la période de menstruation, ce sont des retards et des absences qui peuvent avoir une influence sur les performances scolaires des filles et leur futur professionnel.
Maimouna précise aussi que l’environnement n’est pas adapté pour que les filles prennent soin d’elle ; les règles étant stigmatisées et encore un sujet tabou dans de nombreuses communautés, les filles préfèrent se mettre à l’écart et n’ont aucune personne-ressource pour échanger et apprendre sur l’hygiène menstruelle en toute confiance.
Les enfants porteurs de handicap sont bien souvent exclus de toute forme de scolarité. Lorsque l’enfant a de forts problèmes de vision, d’audition ou est porteur d’une forme de handicap, que ce soit de naissance, suite à une maladie ou d’un accident, il devient très difficile de poursuivre sa scolarité. Dans beaucoup de zones dans lesquelles nous intervenons, il lui est difficile, voire impossible d’être appareillé, de se déplacer pour aller à l’école, ou cette dernière n’est tout simplement pas adaptée pour l’accueillir, ce qui est malheureusement le cas. Par exemple, à Madagascar, seulement 11 % des enfants en situation de handicap sont inscrits à l'école primaire.
Sans éducation, ou un cursus incomplet, de nombreux enfants auront plus de difficulté à trouver un emploi et subvenir à leur besoin une fois adulte. Une fois encore, nous voyons le lien direct entre le manque de soin et la poursuite du cercle vicieux de la pauvreté.
Retrouvez l’intégralité du témoignage audio de Maimouna Sissoko *, spécialiste en communication pour le changement social et de comportements au niveau communautaire au Sénégal.
*extrait 09 :06 à 10 :50
Dans les coulisses de l'Association
L’ONU estime que près de 5,6 millions des décès des enfants de moins de 5 ans proviennent de maladies qui pourraient être évitées telles que la pneumonie, la diarrhée, la tuberculose, etc. L’accès aux soins est essentiel pour sauver les vies des enfants et leur permettre de poursuivre leur scolarité en bonne santé. Nous nous sommes penchés sur les solutions qu’il est possible de mettre en place avec les familles, les professionnels de santé, les autorités locales et bien sûr avec les enfants, afin que leur santé et mise au premier plan de leur développement.
Former les professionnels de santé
Pour que les enfants puissent être soignés, il est indispensable d’avoir un nombre suffisant de médecins qualifiés en soins pédiatriques. Les formations destinées au personnel soignant permettent d’améliorer les actes médicaux, d’actualiser les connaissances sur les premiers secours, les maladies infantiles, et sur la croissance des enfants, mais également d’appuyer la gestion des centres de soins. Dans le programme de développement ChildFund à Addis-Abeba, en Ethiopie, les soignants spécialisés dans les soins des enfants de moins de cinq ans reçoivent par exemple une formation sur le VIH et la PTME (Prévention de la transmission du virus du Sida Mère/Enfant), afin de détecter le virus et de mieux accompagner les mères et leurs enfants. En Inde, les soignants sont formés sur l’importance des services de soins prénataux et de l’accouchement sans risque. Des séances de sensibilisation sur les soins à prodiguer, en particulier en période de mousson pour protéger des maladies liées aux moustiques, sont également mises en place.
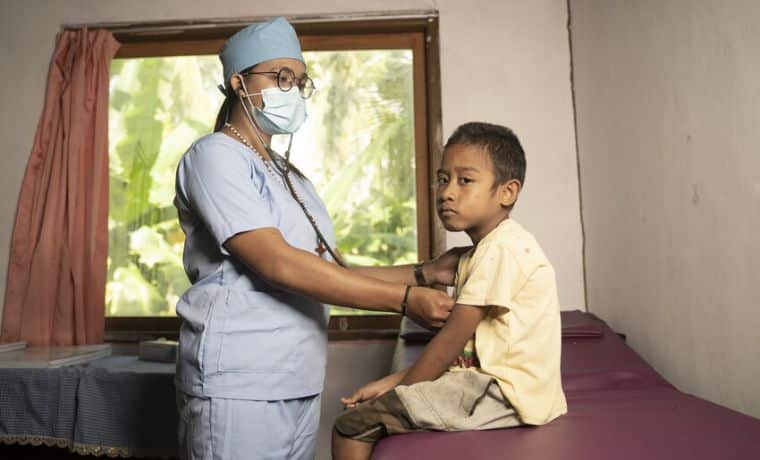
Maria, 27 ans, ancienne enfant parrainée, s’est formée pour devenir infirmière dans un centre de santé communautaire du district de Kupang, en Indonésie.
Enfin, cela paraît une évidence, mais plus le taux de scolarisation est important, et plus le nombre d’écoles supérieures prodiguant des formations dans le domaine de la santé se développent, plus il y a de médicaux qualifiés au sein des communautés. D’où l’importance, on ne le dira jamais assez, d’accroitre de manière significative l’accès à l’éducation.
Pour en savoir plus sur l’accès à l’éducation, retrouvez Les Décodeurs N°3 ; Aller à l’école.
Construire des centres de santé, les rénover et les équiper
Construire et réhabiliter les centres de soin est primordial pour renforcer l’accessibilité aux soins, permettre aux soignants de travailler dans de bonnes conditions et garantir aux familles des soins de qualité.
Cet accompagnement n’est possible qu’en travaillant étroitement avec les autorités locales. En effet, si les instances gouvernementales n’ont pas les moyens nécessaires pour construire ou réhabiliter des cliniques ou des centres de santé, elles doivent être en capacité, une fois le bâtiment construit ou rénové, d'en assurer la gestion. Ainsi, le budget de fonctionnement (RH, matériels, équipements, charges…) de chaque centre peut être intégré dans les budgets communautaires.
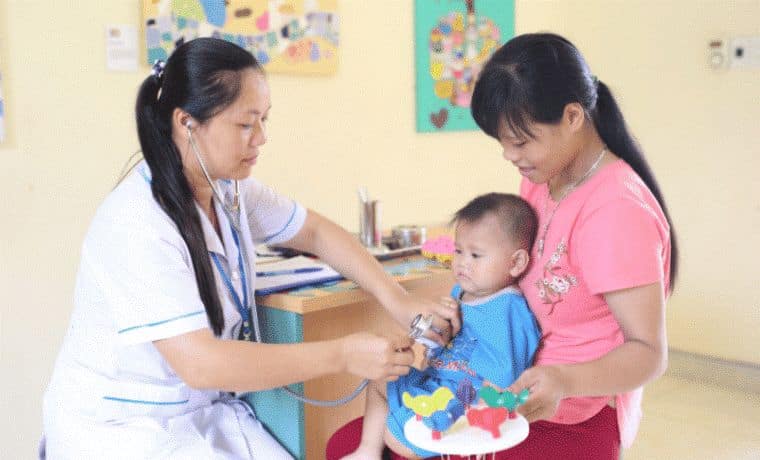
Consultation dans un centre de santé à Hoa Bin au Vietnam
Les exemples sont nombreux : installation et rénovation de salles de bilan de santé communautaires dans la province de Hoa Binh, au Vietnam accueille désormais plus de 2 700 enfants de 13 villages ; construction de cabinets dentaires dans 17 communautés de Papel Pampa en Bolivie ; réhabilitation de salles de centre de soins à Addis-Abeba, en Ethiopie, pour soigner de nouveau les enfants et mieux recevoir les familles et les jeunes à travers la mise en place de permanences de planning familial
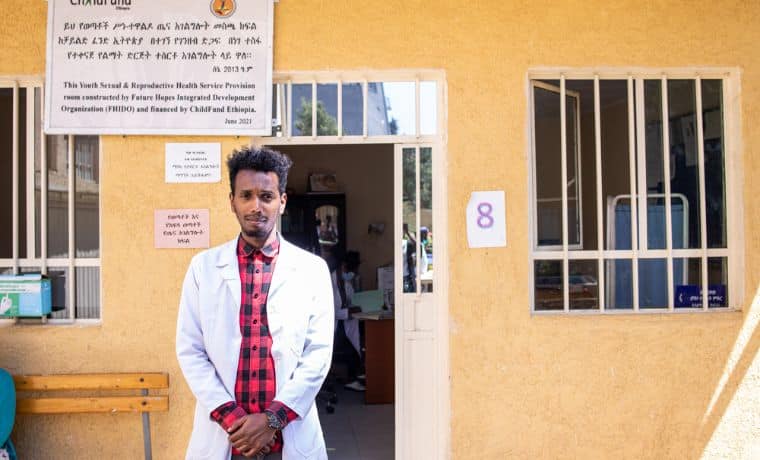
Tinsae, agent de santé devant la nouvelle salle du centre de soin à Addis-Abeba, en Éthiopie.
Question de Kadija, Loudun (Vienne)
Comment faites-vous si les familles ne peuvent pas du tout se déplacer ?
Une 1ʳᵉ action possible est d’équiper les villages de trousses de premiers soins. Au Cambodge, nous avons ainsi distribué ces trousses aux Groupes de Soutien à la Santé des villages, aux chefs communautaires/chefs religieux ou les écoles dans les zones très reculées des communes de Rolous et Srae Chis dans la région de Kratie. Si un membre de la communauté est victime de blessures bénignes, cela évite une prise en charge suffisante sans avoir à de parcourir le long trajet vers le centre de santé communal ou les hôpitaux au niveau du district/de la province.
Si la situation est plus complexe et que les familles ne peuvent pas se déplacer, nous faisons en sorte que les médecins puissent se rendre auprès des malades habitant dans les zones les plus isolées. Par exemple, nous mettons en place, au sein de nos projets dédiés à l’accès aux soins de base, un système de permanence de médecins ambulants. En cas d’urgence, nos équipes et nos partenaires sur le terrain se coordonnent pour assurer le transport de l’enfant vers l’hôpital le plus proche.
Enfin, dans certaines régions où la connexion Internet est envisageable, il est possible de mettre en place un système de téléconsultation. C’est le cas par exemple en Inde, où notre partenaire ChildFund India travaille en étroite collaboration avec les instances gouvernementales pour assister les personnes habitants dans les zones les plus reculées.
En apprendre plus sur ce programme d’accès aux soins en Inde en vidéo.
Donner les moyens aux familles de se soigner
Lorsqu’il y a urgence, le rôle d’Un Enfant par la Main est de soutenir les familles qui n’ont pas les moyens de financer les soins. Avec nos partenaires sur le terrain, nous pouvons prendre en charge tout ou partie des frais d’admission, du traitement, comme le financement des médicaments et des soins de rééducation des enfants qui en ont le plus besoin.
Lorsque l’urgence est générale, comme en cas d'épidémies, nous mettons en place des distributions rapides et massives de médicaments ou de protections personnelles (masques pendant la pandémie de covid-19 par exemple) ce qui va permettre de sauver un maximum de vies humaines.
Si les situations d’urgence doivent être prises en compte rapidement, notre objectif est de permettre aux familles d’être en capacité de financer elles-mêmes leur accès aux soins. C’est pourquoi nos actions de renforcement des capacités économiques (activités génératrices de revenus) des familles, sont systématiquement mises en place afin de briser le cercle vicieux de la pauvreté. Nous reviendrons sur ce sujet dans un prochain épisode des Décodeurs.
Sensibiliser pour mieux protéger et soigner
- Sensibilisation des familles sur l’importance des visites médicales
Afin de prévenir et de protéger les enfants d’éventuelles maladies et infections, des ateliers et sessions éducatives sont organisés sur les problèmes relatifs à la santé, sur l’importance des visites médicales, la déstigmatisation de certaines maladies, etc. Au Vietnam, les familles reçoivent des brochures, livrets et cassettes audio- éducatives et des compétitions à des jeux éducatifs et à des activités sur la santé des mères et des enfants sont organisées pour sensibiliser de façon ludique aux questions de santé. En Ethiopie, au Kenya, au Sénégal ou encore en Haïti, les campagnes de sensibilisation passent par des spots radio, des campagnes d’affichage, des voitures ambulantes avec haut-parleur pour inviter à consulter un médecin. Dans les régions où la médecine traditionnelle reste très présente, les campagnes d’informations vise à mettre en relation les communautés avec la médecine moderne, dans le respect des pratiques locales. En complément des campagnes sur les droits des enfants à être soignés sont réalisées auprès des familles, des professeurs et des enfants eux-mêmes.
- Campagnes de sensibilisation à l’hygiène
L’une des actions principales pour prévenir et protéger les enfants de certaines maladies est la sensibilisation à l’hygiène, que cela passe par le lavage de main, la bonne hygiène aux toilettes ou encore l’hygiène dentaire. En 2020, ces ateliers destinés aux parents, aux professeurs et aux enfants ont été particulièrement efficaces pendant la pandémie de Covid-19 et ont permis d’expliquer comment bien se laver les mains pour éviter la transmission de virus.

Atelier de sensibilisation à l’importance de l'hygiène dentaire après chaque repas, dans le cadre du projet des cantines scolaires à Madagascar en 2023.
Des distributions de kits de naissance pour sensibiliser les parents sur l’importance de l’hygiène pour le bébé est également mises en place. En Ethiopie et au Sénégal, des agents sanitaires sensibilisent les mères lors de leur visite au dispensaire sur l’importance du nettoyage des biberons, l’utilisation d’eau potable et l’hygiène du bébé. Au Sénégal, le projet « 1000 jours » a été créé afin d’améliorer la santé de la mère et de l'enfant à travers les technologies mobiles et les réseaux sociaux. Il permet le suivi des 1000 premiers jours de vie, du début de la grossesse jusqu’aux deux ans de l’enfant. Des messages concernant la grossesse, le suivi vaccinal de l'enfant, le suivi nutritionnel et pondéral de l'enfant, les bonnes pratiques d’hygiène et d’alimentation sont délivrés. Une initiative lancée également en 2020 en France avec le site 1000-premiers-jours.fr.

Claire Gomis, sensibilise les mères à la nutrition et à l'alimentation de leurs enfants lors d'un suivi de croissance mensuel et d'un séminaire nutritionnel dans la ville de Ziguinchor, Sénégal.

Rokhaya, 31 ans, est la maman d'Ibrahim, elle témoigne sur les séances de sensibilisation à la nutrition auxquelles elle a pu participer avec ChildFund Sénégal :
Si je n'avais pas assisté à cette session de nutrition pour enfants (avec un médecin), je n'aurais peut-être pas eu la chance de sauver mon bébé.
Ibrahim est tombé malade d'une pathologie non diagnostiquée et a perdu une grande partie de son appétit. Il pesait 24 % de moins que la moyenne des enfants de 16 mois. La mesure de la circonférence de son bras indique aux agents de nutrition infantile qu'il est à la limite entre la malnutrition modérée et la malnutrition aiguë. Rokhaya a reçu une bouillie enrichie pour nourrir Ibrahim, ainsi qu'une orientation vers le système de santé sénégalais.
- Formation de la population et campagnes de dépistage du VIH
Parmi les actions de sensibilisation des populations, des ateliers de formation sur la prévention et la transmission du VIH sont organisés, en particulier en Asie et en Afrique, où la population représente 70 % des adultes et 80 % des enfants porteurs du VIH dans le monde. Par exemple, en Éthiopie, des forums de discussion pour les enfants permettent de les sensibiliser à leurs droits et aux sujets liés à la santé sexuelle. Ils reçoivent des conseils, contraceptifs et des informations sur le dépistage du VIH. En Inde, des actions de sensibilisation sont menées auprès des parents et des autorités locales afin de les informer des dangers du mariage précoce et des droits des filles. Pour en savoir plus que les mariages précoces, consultez l’épisode 7 des Décodeurs. En plus de la sensibilisation, des campagnes de dépistages sont proposées dans les villages pour prendre en charges les personnes atteintes du virus.
Prévenir l'apparition de maladies
L’objectif est d’agir sur l’origine des maladies : moins les personnes sont malades, moins elles doivent se déplacer pour consulter un médecin.
- Campagnes de vaccination
La vaccination permet de réduire considérablement la mortalité des enfants, en particulier les tous petits, et la morbidité due aux maladies évitables telles que la rougeole, la méningite, la diphtérie, la poliomyélite, la fièvre jaune et le paludisme. En alliance avec les autorités locales, nous menons des campagnes de vaccination et renforçons la capacité des équipes soignantes à se déplacer dans les villages pour inviter les familles à vacciner leurs enfants. Depuis avril 2023, l’OMS (l’Organisation Mondiale de la Santé) a mis en place la campagne « le grand rattrapage » dans 10 pays africains, dont font partie l’Éthiopie et Madagascar, pour renforcer les programmes de vaccination de routine et ainsi permettre aux enfants n’ayant pas encore été vaccinés de l’être.
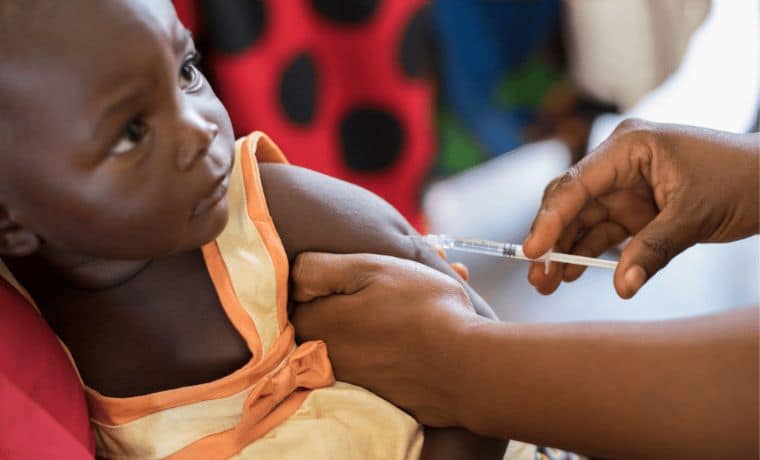
Campagne de vaccination au Sénégal
- Distribution de vitamines pour rester en bonne santé
Renforcer les défenses immunitaires des plus petits leur permet de mieux combattre les maladies. Par exemple, nous avons mis en place dans certaines zones rurales au nord au Vietnam, la distribution de boîtes de micronutriments aux enfants âgés de 2 à 5 ans. Cet apport en vitamine C, vitamines du groupe B, fer et iode, permet de rester en meilleure santé, et ce, à une période cruciale pour leur croissance.
- Distribution de moustiquaires pour lutter contre le paludisme
Lorsque l’on sait qu’un enfant meurt du paludisme (ou malaria) toutes les deux minutes dans le monde, cette action, relativement simple et peu coûteuse, permet de freiner efficacement la propagation de cette maladie parasitaire transmise par la piqûre de certains moustiques. Au Kenya, par exemple, des moustiquaires imprégnées d’un insecticide qui repousse et tue les moustiques par contact, sont distribuées dans les villages enclavés où nous intervenons et les dortoirs scolaires pour protéger au mieux les enfants.

Mpiroki (9 ans), élève de deuxième année, est allongée sous une moustiquaire dans son lit de dortoir dans une école du comté de Samburu, au Kenya.
- Construction de citernes et de puits pour prévenir les maladies hydriques
L’accès à l’eau potable est une denrée rare pour de nombreuses régions du monde, notamment les plus reculées. Sans système d’assainissement, les seules sources d’eau sont les rivières, dont l’accès est partagé avec les animaux de bétail qui, en souillant les points d’eau de leurs excréments, vont rendre l’eau impropre à la consommation. Une eau polluée, sale ou infectée peut être vecteur de maladies telles que le choléra, le paludisme, le saturnisme, ou bien les diarrhées, qui représentent un risque sanitaire majeur, en particulier pour les enfants en bas âge et les femmes enceintes.
À NOTER : Seulement 33 % des personnes en Afrique et 45 % des personnes en Asie du Sud-Est ont accès à des systèmes d’assainissement, contre 93 % des Européens. Pour en savoir plus sur l’Accès à l’eau, retrouver l’épisode 2 des Décodeurs, aller chercher de l’eau… potable
Fournir un accès à l’eau potable et sécurisé est une des principales réponses aux problèmes de santés rencontrées au sein des régions dans lesquelles nous travaillons. Construction de bassins de récupération d'eau, de puits, de citernes familiales et communautaires, assainissement des puits, etc. sont autant de solutions adaptées en fonction des spécificités des communautés. En Haïti, l’accès à l’eau est une priorité pour les populations, c’est la raison pour laquelle, la construction de bassins et de citernes familiales, ou la distribution d’équipements de potabilisation de l'eau aux écoles comme aux familles est un axe prioritaire pour notre association.

Construction d’un bassin destiné à l’école Sylvio Claude et construction d’une citerne familiale sur la commune de Verrettes, dans le programme de Développement de la Chaîne des Matheux en Haïti.
- Construction de toilettes et de blocs sanitaires dans les écoles
En parallèle des campagnes de sensibilisation à l’hygiène, les projets de construction et de réhabilitation de sanitaires (latrines, éviers) en Haïti, au Vietnam ou encore au Cambodge, sont parmi les premiers projets d’accès à l’éducation et la santé des enfants.

Construction d’un bloc sanitaire dans l’école maternelle de Quoc Toan au Vietnam.
Regards d'enfants
Nous sommes allés à la rencontre de Daniel, Mary, Liz et Samdhavi - adolescents en Bolivie et en Inde – et qui ont accepté de nous expliquer, avec leurs mots, l’importance de l’accès aux soins de santé
« J’ai plus confiance dans ce centre que dans les autres ! »
DANIEL, 17 ans, qui est désormais suivi au centre de santé « sept de marzo AIDA Quirquincho » entièrement dédié à la santé des adolescents en Bolivie.
Mary Liz, 18 ans – nous explique comment le centre de santé AIDA, Oruro, à Quirquincho (Bolivie), l’accompagne pour ses soins dentaires et l’informe sur la santé sexuelle.
Samdhavi, jeune fille de 10 ans, en classe primaire de 4ᵉ (l’équivalent du CM1 en France) et originaire de l’Uttar Kannada, dans l’état du Karnataka en Inde.
Moi je veux devenir médecin, comme ça les gens de mon village pourront venir me voir s’ils sont malades et je pourrai soigner les enfants ». En garantissant l'égalité en matière d'éducation, nous faisons en sorte que, comme Samdhavi, toutes les filles puissent vivre leurs rêves et changer le monde !

En parrainant un enfant, vous contribuez à faire respecter et appliquer le droit de chaque enfant à une nutrition saine et complète.
Merci pour votre soutien !

Offrir des soins

Agir contre la faim

Protéger des violences

Scolariser et former

Donner de l’eau

